Лейкоплакия гортани: все о патологии
Лейкоплакия гортани лечение
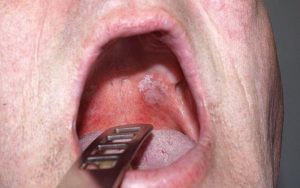
Лейкоплакия гортани – это относительно редкое заболевание, которое выражается в ороговении пораженного участка слизистой, а точнее – ее эпителия. Данный недуг является довольно-таки опасным, так как нередко становится предвестником рака, перерастая в злокачественную опухоль.
В среднем, каждый 10-й случай лейкоплакии гортани влечет за собой онкологию. Подробней о том, как не допустить столь серьезных осложнений, вовремя выявить заболевание и лечить его, поговорим в приведенной ниже статье.
Причины и симптомы недуга
Лейкоплакия – заболевание, которое поражает слизистые оболочки и вызывает ороговение покровного эпителия
Как было упомянуто выше, лейкоплакия гортани – это поражение ее слизистой.
Выражается патология в ороговении многослойного эпителия, который по своей структуре очень тонок и при некоторых факторах предрасположен к патологическим процессам.
Отметим, что лейкоплакия способна поражать абсолютно любой участок тела, имеющий слизистую оболочку. На гортань, по статистике, приходится каждый 7-й случай недуга.
В связи с тем, что лейкоплакия гортани сопровождается ороговением пораженных тканей, ее по праву относят к классу дискератозамов. Как правило, данными патологиями страдают люди среднего и пожилого возраста, реже – молодые лица и дети. Полноценный механизм развития лейкоплакии до сих пор не выяснен.Зачастую в процессе формирования данного недуга участвует сразу несколько неблагоприятных факторов.
Основными из них принято считать:
- первичные и несерьезные поражения слизистой гортани (инфекция, ожог и т.п.)
- систематическое неблагоприятное воздействие на ЛОР-органы (работа в пыльных, химически загрязненных местах)
- вредные привычки (в основном – курение)
- хронические заболевания организма
- слабый иммунитет
- наследственная предрасположенность
Практически в каждом клиническом случае с диагнозом «лейкоплакия гортани» имеет место сразу несколько из перечисленных факторов. Естественно, некоторые из них – наследственность, нейтрализовать невозможно, однако с большинством остальных бороться вполне реально, тем самым снижая риски развития недуга.
Признаки лейкоплакии гортани представлены следующими проявлениями:
- появление единичных или множественных белесоватых или бело-серых очагов поражений на слизистой
- легкий дискомфорт в носоглотке
- развитие периодических воспалений пораженной слизистой
- общее падение иммунитета
Важно понимать, что лейкоплакия часто развивается практически бессимптомно, поэтому даже к незначительному проявлению одного из описанных выше признаков следует отнестись с должным уровнем ответственности. В противном случае недуг можно запустить, что чревато серьезными и опасными для здоровья последствиями.
Классификация лейкоплакии
Патология относится к предраковым заболеваниям
В плане медицинской классификации, лейкоплакия гортани – крайне примитивный недуг. По сути, подразделяется он исключительно по особенности своего проявления.
В этом плане выделяют три вида лейкоплакии:
- Плоскую – слабо проявляемую как внешне, так и по симптомам.
- Веррукозную (бородавчатую) – выражающуюся в разрастании, увеличении ороговевших областей слизистой.
- Эрозивную – являющуюся предраковым проявлением с соответствующей симптоматикой.
Отметим, что каждая форма лейкоплакии гортани проявляется постепенно в описанном выше порядке. В большинстве случаев диагностируется заболевание в тот момент, когда оно перетекает в веррукозный тип течения.
Реже люди диагностируют недуг либо на ранних этапах (в плоской форме), либо на уже запущенных (в эрозивной формации). По иным признакам, например – этиологическому фактору, скорости развития и тому подобное, лейкоплакия гортани не классифицируется.
Возможные осложнения
Вначале было упомянуто, что лейкоплакические поражения слизистой опасны рисками своего перерождения в злокачественные образования. Естественно, сама по себе лейкоплакия – не рак, а мутация эпителия слизистой.
В начальных стадиях своего проявления и развития недуг способен спровоцировать такие осложнения как:
- падение местного и общего иммунитета
- формирование необратимых поражений в тканях гортани
- усиление имеющихся патологий организма
- учащение развития ЛОР-недугов
С протеканием и при отсутствии должной терапии лейкоплакия способна перерасти в злокачественную опухоль. Последняя, к слову, может как «замереть» в уже имеющемся виде, так и продолжить развитие.
Подобная онкология нередко поддается терапии, но допускать ее развития крайне нежелательно. Не забывайте, что рак в любом проявлении очень опасен, поэтому лечить лейкоплакию следует, не допуская серьезных осложнений.
Диагностика заболевания
Цитологические исследования очень важные в диагностике лейкоплакии
Диагностические процедуры при подозрениях на лейкоплакические поражения гортани представлены довольно-таки обширным перечнем обследований.
В типовом варианте диагностика недуга включает: осмотр и лабораторные и инструментальные методы обследования
Осмотр и беседу с пациентом. На данном этапе обследования доктор осматривает пораженные участки тела пациента, определяет риски наличия именно лейкоплакии, изучает историю болезней лица и беседует с ним по поводу проявляемых симптомов.
Как правило, уже на осмотре и в процессе беседы профессиональный врач может точно сказать – имеет место лейкоплакия или нет.
Проведение инструментальных видов диагностики. В их перечень обязательно входят:
- Биопсическое исследование, необходимое для определения типа поражения гортани и рисков их злокачественности. Проводится посредством сбора мазка с пораженной области слизистой.
- Ультразвуковое исследование дыхательных путей (УЗИ), используемое для точного определения наличия поражений и их характера.
- Профильное обследование мазков гортани, по сути, напоминающее ту же биопсию, но реализуемое в более обширном варианте.
- Иммунограмма, которая осуществляется для определения силы пораженного организма и возможности его сопротивляемости имеющемуся недугу.
- Анализы крови, необходимые в качестве «подпорки» к остальным методикам исследования.
По итогу комплексной диагностики лечащим специалистом формируется диагностическая карта, которая содержит:
- точный диагноз больного и данные о последнем
- особенности клинического случая
- характер и степень тяжести имеющегося поражения
Используя именно эти данные, доктора будут лечить пациента в дальнейшем. Зачастую без качественной и комплексной диагностики терапию лейкоплакии не организуют, так как подобный подход к лечению заметно снижает его эффективность и повышает риски развития осложнений.
Методы лечения и его прогноз
Лечение комплексное и зависит от формы заболевания
После проведения диагностики в течение короткого времени организуется лечение лейкоплакии. В зависимости от того, какие особенности имеет клинический случай конкретного пациента, определяется и вектор дальнейшей терапии.
Как правило, лечение данного недуга организуется в три основных этапа:
- Нейтрализация первопричины поражения или их комплекса.
- Организация курса противовоспалительной и противоинфекционной терапии, реже – удаление ороговевших новообразований.
- Проведение восстановительного курса.
Естественно, при организации каждого этапа лечения огромную роль играют проведенные ранее диагностические процедуры. Особенно сложны к осуществлению терапевтические меры, направленные на борьбу с первопричиной недуга.
В большинстве случаев она выражена в наличии у пациента:
- хронических поражений ЛОР-характера
- вредных привычек
- слабого иммунитета
Перед тем как организовать борьбу с самим лейкоплатическим поражением, доктора первочередно стараются устранить или максимально минимизировать первопричины заболевания. И только после этого целесообразно прибегнуть к медикаментозному или хирургическому устранению лейкоплакии.
В среднем, операции требуются в каждом 4-ом случае недуга.
Основные методики удаления сводятся либо к криозаморозке с последующим отторжением пораженных тканей, либо к воздействию на пораженные области слизистой лазером. Период восстановления после таких операций составляет не более 2-4 недель.
В остальных случаях, когда лейкоплакия протекает терпимо и сильно не запущена, реализуется терапия медикаментами. Типовые препараты, используемые при таком лечении, включают в себя противовоспалительные и противоинфекционные средства.
Больше информации о лейкоплакии полости рта можно узнать из видео:
Лечение ими обычно длиться от 1 до 3 месяцев, реже – более длительный срок. Отметим, что при лечении медикаментами риск рецидива недуга слегка выше, нежели при реализации операций. Несмотря на это, терапия препаратами более рациональна со всех точек зрения, конечно, при возможности ее организации.
Прогноз лечения лейкоплакии в основном благоприятный. Исключением являются те случаи, когда поражение запущено или у больного имеются иные недуги, существенно усложняющие терапию заболевания гортани.Подобные ситуации — к слову, редкость, поэтому относить гортанную лейкоплакию к слишком опасным заболеваниям не стоит. Однако и забывать о необходимости ее должной, своевременной терапии также недопустимо. Пожалуй, на этом по теме сегодняшней статьи все.
Надеемся, представленный материал был для вас полезен и дал ответы на интересующие вопросы. Здоровья вам!
Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями!
Лейкоплакия: фото, причины возникновения, симптомы, лечение заболевания
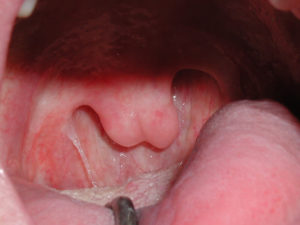
Когда на слизистых тканях возникает поражение с ороговением эпителиального слоя, то диагностируют лейкоплакию.
Ороговевший слой имеет серовато-беловатый оттенок. Патология поражает слизистые мочеполовых структур, дыхательных путей и ротовой полости, зону ануса и пр. Она наиболее характерна для лиц пожилого и среднего возраста.
Лейкоплакия часто расценивается как предраковое состояние, поскольку она способна малигнизироваться, что наблюдается в 5-25% случаев.
Поэтому очень важно своевременно обнаружить перерождение клеток и удалить пораженный участок хирургическим способом. Хотя бывает и простая форма лейкоплакии, не имеющая атипичных клеточных структур и не способная спровоцировать рак.
Причины возникновения лейкоплакии
Специалисты еще не определили точную этиологию лейкоплакии.
Совершенно точно известно, что на ее развитие влияют внешние раздражающие факторы вроде термического, химического либо механического воздействия. Особенно опасным является сочетание нескольких воздействий.
Например, во рту лейкоплакия часто возникает на фоне травматических повреждений протезами и гальванического тока, возникающего вследствие использования разнородных металлов при изготовлении протезов.
Кроме того, лейкоплакия развивается у никотинозависимых, что связано с термическим и химическим воздействием никотина и сигаретного дыма.
Также к лейкоплакии могут привести:
- Нейродистрофические изменения слизистых;
- Хронические воспаления тканей;
- Наследственная предрасположенность (врожденные дискератозы);
- Дефицит ретинола (витамин А);
- Инволюционные нарушения слизистых оболочек мочеполовой системы;
- Гормональные сбои и дисбаланс;
- Мочеполовые инфекции;
- Патологии гастроэнтерологической сферы;
- Профессиональные вредности и заболевания с ними связанные;
- Патологически низкий иммунный статус.
В гинекологической сфере причиной патологии часто выступает проведенная диатермокоагуляция – это терапевтическая процедура, которая заключается в воздействии на поражение высоковольтным электрическим током. Обычно такая процедура назначается гинекологом для лечения шеечных эрозивных процессов.
Классификация
Лейкоплакия может развиться в нескольких формах, различающихся по морфологическим признакам:
- Простая или плоская;
- Бородавчатая либо веррукозная;
- Эрозивная;
- Волосатая
Простая
Для плоской лейкоплакии характерно наличие мутной, четко очерченной и похожей на пленку оболочки, которая не поддается механическому устранению.
Больной участок обычно имеет беловато-серый цвет, шершавую и сухую поверхность, зубчатые границы.
Если лейкоплакия локализуется на уголках рта, то вокруг поражений появляется гиперемия. На щеках поражение имеет вид складок, а во рту – серовато-белой пленочки. Обычно дискомфорта простая лейкоплакия не вызывает, хотя может присутствовать ощущение стягивания кожи.
Веррукозная
Такую форму лейкоплакии еще называют бородавчатой. Для нее характерно наличие гладких белых бляшек, немного приподнимающихся над поверхностью тела, либо бугристых бородавочных поражений серовато-белесого оттенка.
Бородавчатая форма веррукозной лейкоплакии встречается во много раз чаще, нежели бляшечная.
Обычно веррукозные поражения являются осложнением плоской лейкоплакии, которую не лечили вовсе или лечили неправильно.
Волосатая
Волосистая форма лейкоплакии обычно возникает на фоне иммуносупрессивных состояний и часто диагностируется у людей, страдающих вирусом иммунодефицита человека.
Свое название лейкоплакия волосатого типа получила из-за внешнего вида – пораженная зона выглядит так, будто она покрыта множеством мельчайших ворсинок, в результате под микроскопом измененный эпителий выглядит, как ковер.
Спровоцировать развитие волосатой лейкоплакии может даже банальное раздражение слизистых оболочек языка. Ворсистые поражения похожи внешне на стоматит кандидозного типа.
Симптомы
Как уже говорилось, лейкоплакия чаще всего поражает слизистые ткани во рту, язык, на щеках, губах, углах рта и пр.
Также патологический процесс поражает мочеполовые слизистые вульвы, маточной шейки, клитора, влагалища, головки пениса, мочевого пузыря и мочеиспускательного канала.
Также лейкоплакия может поражать дыхательные пути, локализуясь на гортани, связочном аппарате и пр.
Клиническая картина патологии обуславливается ее типом и локализацией, поэтому нужно рассматривать различные виды лейкоплакии отдельно.
Пищевод
Клинические проявления при лейкоплакии пищевода определяются конкретной локализацией воспалительного очага. Довольно часто патология сопровождается поражениями на ротовой слизистой. Характерная пленочка появляется на уголках губ и щеках.
Заболевание характеризуется:
- Хрипотой и сиплостью;
- Непроходящим кашлем;
- Чувством першения в горле;
- Если появляются язвы, царапины и трещины, то пациента беспокоит характерная болезненность.
Со временем налет перерождается в бляшечные образования, для которых характерны серозные разрастания. Если лечение отсутствует, то бляшки становятся толще и твердеют, формируется стеноз.
Внешне пищевод приобретает бородавчатую или изъеденную эрозиями поверхность. Именно на этой фазе происходит малигнизация, когда лейкоплакия перерождается в раковый процесс.
Обычно лейкоплакия развивается на нижней губе или в уголках рта.
Сначала возникают гиперемичные пятна, на поверхности которых формируются утолщения. Постепенно эти пятна преобразуются в белые либо серые бляшки, а эпителиальные плотные образования приобретают еще более выраженный характер.
Фото лейкоплакии губыСо временем на бляшечных образованиях формируются достаточно глубокие трещины, вызывающие болезненность. Воспалительный процесс хронизируется, а при отсутствии лечения усугубляется.
Желудок
Желудочная лейкоплакия часто протекает бессимптомно и становится неожиданной находкой при гастроэнтерологических исследованиях.
Подобная форма патологии может возникнуть на фоне табакокурения, злоупотребления спиртными напитками, при ожогах от горячей пищи и пр.
Уретра
Лейкоплакические процессы в уретре обычно возникают на фоне гормонального дисбаланса, инфекционных поражений, ЗППП и пр. Часто сопровождается болезненными ощущениями при мочеиспускании, резями и пр.
Во рту
Патология обычно локализуется на тех участках, где происходит частая травматизация слизистых тканей зубами, пломбами или протезами. На этом участке появляется бело-серый налет, который позже сменяется чешуйчатым покрытием.
Если развивается эрозивная или волосатая форма лейкоплакии, то на слизистых поверхностях появляются язвенные и эрозивные поражения.
Горло
Лейкоплакия гортани или горла – это патологическое дистрофическое изменение на слизистых тканях горла, сопровождающееся эпителиальным ороговением.
Подобную патологию называют по-разному – пахидермией, кератозом, лейкокератозом и пр.
Как и при пищеводной локализации патология сопровождается дискомфортом при разговоре, кашлем и охриплостью. При ларингоскопическом исследовании выявляются участки с белым пленочным налетом.
Десны
При подобной локализации на пораженных участках десен появляются белые пятна. Патология наиболее характерна для курильщиков.
Белые пятна представляют собой бляшечные уплотнения с перламутровым оттенком, которые при отсутствии должной терапии увеличиваются, могут потрескаться или изъязвиться.
В гинекологии
В сфере гинекологии лейкоплакия обычно встречается на слизистой вульвы, цервикального канала или влагалищных стенок.
Довольно часто лейкоплакия протекает бессимптомно, а ороговевшие участки слизистой случайно выявляются в ходе врачебного осмотра.
У некоторых пациенток при сочетании лейкоплакии с гинекологическим воспалением появляются бели, имеющие нехарактерный запах и оттенок, сопровождающиеся зудом половых органов.
Некоторые девушки отмечают усиление болезненности при менструациях и боль в процессе сексуального контакта.
Кожа
При кожных поражениях сухая, шероховатая поверхность лейкоплакического поражения обычно вызывает ощущения стянутости кожи. Вокруг поражения имеются ярко выраженные гиперемические очаги.
У детей
У маленьких пациентов лейкоплакия обычно локализуется в ротовой полости в пубертатном периоде. Дети жалуются на пощипывания во рту и на болезненные участки, мешающие при еде.
Обычно дети сами скусывают шероховатые поверхности бляшек, что только ухудшает клиническую картину заболевания, вызывая язвенные процессы.
Как лечить лейкоплакию?
Лечение лейкоплакии должна подбираться комплексно. Первостепенной задачей является устранение первопричины, вызвавшей патологический процесс.
Пациент должен бросить курить, отказаться от использования зубных протезов из металла и пр. Кроме того, необходимо обязательно пройти противовоспалительную и противоинфекционную терапию.
При плоской лейкоплакии специфической терапии обычно не требуется, если же картина заболевания усугубляется, то прибегают к удалению поражения.
Методы удаления
Обычно удаление проводится посредством использования радиоволновой методики или лазера, с помощью электроножа или диатермокоагуляции. Цена в Московских клиниках на лечение лейкоплакии 3500-8000 тыс.рублей.
Большинство специалистов склонны считать, что криодеструкцию использовать не стоит, потому как после удаления жидким азотом на слизистых тканях формируются рубцы.
Иногда удаление проводят традиционным хирургическим иссечением с охватом соседним тканей. Особенно такой поход применим в случае злокачественного процесса.
При расположении очага на гортани удаление проводится путем микроларингохирургического оперативного вмешательства, а если очаг лейкоплакии расположен в мочепузырных тканях, то его коагулируют в процессе цистоскопической процедуры.
Народными средствами
Иногда пациенты принимаются лечить патологические очаги народными методами с помощью травяных лекарственных сборов на основе зверобоя и календулы.
Некоторые смазывают пораженные участки маслом подсолнечника и пр. Шеечную лейкоплакию нередко лечат с помощью самодельных вагинальных свечей, изготовленных из масла какао, эфирных масел чайного дерева и можжевельника.
Все эти методы могут помочь, но прибегать к ним нужно только после консультации специалиста.
передача об лейкоплакии:
Лейкоплакия
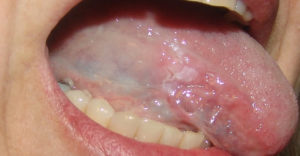
Лейкоплакия является дискератозам, то есть нарушениям ороговения. Она развивается чаще у людей среднего и пожилого возраста. Так лейкоплакия шейки матки наиболее часто встречается у женщин в возрасте 40 лет. Она занимает 6% от всех заболеваний шейки матки.
Лейкоплакия гортани составляет треть всех предраковых состояний гортани. По данным различных наблюдений трансформация лейкоплакии в рак происходит в 3-20% случаев.
Однако выделяют случаи простой лейкоплакии, которая не сопровождается атипией клеток и не являются предраковыми состояниям, а относятся к фоновым процессам организма.
Симптомы лейкоплакии
Чаще всего лейкоплакия поражает слизистую оболочку полости рта в области щек, углов рта, нижней губы, реже в процесс вовлекается боковая поверхность и спинка языка, слизистая в области альвеолярных отростков.
Лейкоплакия мочеполовых органов может располагаться на слизистой клитора, вульвы, влагалища, шейки матки, головки полового члена, уретры и мочевого пузыря.
Лейкоплакия дыхательных путей чаще локализуется в области ых связок и на надгортаннике, редко в нижнем отделе гортани.
Лейкоплакия представляет собой единичные или множественные белесоватые или бело-серые очаги с четкими контурами. Они могут быть различной формы и размеров. Как правило, изменения слизистой развиваются незаметно, не вызывая никаких негативных ощущений.
В связи с этим заболевание часто бывает случайной диагностической находкой при посещении стоматолога, проведении кольпоскопии, операции по обрезанию крайней плоти (циркумцизио) и т. п.
Исключениями являются лейкоплакия слизистой ладьевидной ямки мочеиспускательного канала, которая приводить к затруднению мочеиспускания, и лейкоплакия гортани, вызывающая кашель, охриплость голоса и дискомфорт при разговоре.
Процесс развития лейкоплакии состоит из нескольких переходящих один в другой этапов. Он начинается с появления на участке слизистой оболочки небольшого, неярко выраженного воспаления.В дальнейшем происходит ороговение эпителия воспаленного участка с формированием характерного белого очага плоской лейкоплакии. Часто белый цвет измененной слизистой напоминает налет или пленку.
Однако попытка снять «налет» шпателем не удается.
Со временем на фоне плоской лейкоплакии развивается веррукозная. При этом очаг поражения уплотняется и немного приподнимается над поверхностью слизистой. Формируется белесоватая бугристая бляшка с бородавчатыми разрастаниями высотой 2-3 мм. На фоне очагов ороговения могут возникать эрозии и болезненные трещины, характерные для эрозивной формы лейкоплакии.
Основной опасностью лейкоплакии является возможность ее злокачественной трансформации. Период времени, через который начинается злокачественное перерождение, очень индивидуален и зависит от формы заболевания.
Лейкоплакия может существовать десятилетиями, не превращаясь в злокачественное новообразование.
Наиболее склонны к переходу в рак веррукозная и язвенная формы, а самый высокий процент озлокачествления наблюдается при лейкоплакии языка.
Существует ряд признаков, по которым можно заподозрить злокачественную трансформацию той или иной формы лейкоплакии. К таким признакам относится внезапное появление уплотнений или эрозий в очаге плоской лейкоплакии, ее неравномерное уплотнение, захватывающее лишь один край очага.
Для эрозивной формы признаками озлокачествления являются: появление в центре эрозии уплотнений, изъязвление поверхности, образование сосочковых разрастаний, резкое увеличение размеров эрозии.
Следует отметить, что отсутствие перечисленных признаков не является гарантией доброкачественности процесса и может наблюдаться на ранних стадиях злокачественного перерождения лейкоплакии.При локализации лейкоплакии в доступных осмотру местах (ротовая полость, головка полового члена, клитор) диагноз обычно не вызывает затруднений. Окончательный диагноз устанавливается на основании цитологии и гистологического изучения материала, полученного во время биопсии участка измененной слизистой оболочки.
Цитологическое исследование является обязательным в диагностике лейкоплакии. Оно позволяет выявить характерную для предраковых заболеваний клеточную атипию.
В ходе цитологического исследования мазков с пораженного участка слизистой обнаруживают большое количество клеток многослойного эпителия с признаками ороговения.
Однако в мазок обычно не попадают клетки из ниже расположенных слоев слизистой, где могут располагаться атипичные клетки. Поэтому при лейкоплакии важно проведение цитологического исследования не мазка, а биопсийного материала.
При гистологии биопсийного материала выявляется ороговевающий эпителий, не имеющий поверхностного функционального слоя, так как верхние слои эпителия находятся в состоянии паракератоза или гиперкератоза.
Может быть обнаружена различная степень атипии базальных клеток и базально-клеточная гиперактивность, свидетельствующие о возможности злокачественной трансформации образования.
Выраженная атипия является показанием для консультации у онколога.
Лейкоплакия шейки матки диагностируется гинекологом при осмотре в зеркалах и в ходе кольпоскопии. Проведение Шиллер теста выявляет участки слизистой, не подверженные окрашиванию йодом.
При подозрении на лейкоплакию шейки матки проводят не только биопсию подозрительных участков, но и выскабливание цервикального канала.Цель такого исследования — исключение предраковых и раковых изменений эндоцервикса.
При подозрении на лейкоплакию гортани проводят ларингоскопию, выявляющую участки белого плотно спаянного с подлежащими тканями налета. Исследование дополняют биопсией. Диагностику лейкоплакии уретры или мочевого пузыря осуществляют при помощи уретро- и цистоскопии с биопсией пораженного участка.
Дифференцировать лейкоплакию необходимо от кандидозного поражения слизистой, красного плоского лишая, проявлений вторичного сифилиса, болезни Боуэна, ороговевающего плоскоклеточного рака кожи, болезни Кейра.
Лечение лейкоплакии
Лейкоплакия любой формы и локализации требует комплексного лечения. Оно заключается в устранении факторов, спровоцировавших развитие лейкоплакии, и сопутствующих нарушений.
Сюда относится: освобождение полости рта от металлических протезов, отказ от курения, устранение гиповитаминоза А, терапия патологии желудочно-кишечного тракта, лечение эндокринных и соматических заболеваний, а также инфекционных и воспалительных процессов.
Простая лейкоплакия без клеточной атипии часто не требует радикальных лечебных мероприятий. Но такие пациенты должны наблюдаться и периодически проходить обследование. Выявление в ходе гистологического исследования базально-клеточной гиперактивности и клеточной атипии является показанием для удаления очага лейкоплакии в ближайшее время.
Удаление пораженных участков слизистой может проводиться при помощи лазера или радиоволнового метода, путем диатермокоагуляции и электроэкзиции (иссечение электроножом). Нежелательно применение криодеструкции, поскольку после воздействия жидкого азота на слизистой остаются грубые рубцы.
В отдельных случаях требуется хирургическое иссечение не только слизистой, но и участка пораженного органа (уретры, влагалища, мочевого пузыря), что влечет за собой проведение реконструктивно-пластической операции.
Признаки злокачественной транформации лейкоплакии являются показанием для радикальных операций с последующей рентгентерапией.
Локализация лейкоплакии на слизистой гортани требует проведения микроларингохирургической операции. Коагуляция пораженных участков слизистой мочевого пузыря возможна в ходе цистоскопии.
В лечении лейкоплакии мочевого пузыря успешно применяют введение в мочевой пузырь озонированного масла или жидкости, а также газообразного озона.Однако в случае упорного течения заболевания требуется резекция мочевого пузыря.
Своевременное и адекватное лечение лейкоплакии дает положительный результат. Однако нельзя исключить возникновение рецидивов заболевания. Поэтому в дальнейшем пациенту необходимо наблюдение. С осторожностью следует относиться к народным методам лечения и тепловым процедурам. Они могут способствовать злокачественной трансформации лейкоплакии и усугубить течение заболевания.
Лейкоплакия — причины, симптомы, методы диагностики и лечение, клинические формы
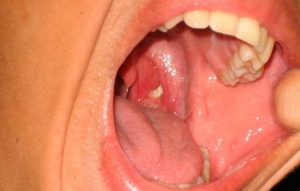
Среди предраковых дерматологических заболеваний лейкоплакия занимает одно из ведущих мест. Патология относится к группе дискератозов. В основе ее патогенеза – пролиферация клеток с их последующим ороговением.
На первых порах заболевание может протекать без выраженных клинических симптомов. Однако по мере прогрессирования появляются специфические симптомы, которые зависят от формы и локализации патологического процесса.
Причины
Этиология заболевания до сих пор неясна. Однако установлено, что оно возникает в результате постоянного раздражающего воздействия ряда внешних факторов, которые провоцируют хроническое воспаление слизистой. Они могут быть:
- механические (травмы);
- химические (алкоголь, курение, профвредности);
- температурные (употребление горячих напитков и еды, избыточная инсоляция).
Особенную опасность несет комплексное воздействие на слизистую сразу нескольких травмирующих факторов.
Заболевание часто начинает развиваться при сопутствующих нейродистрофических изменениях. Усугубляют ситуацию и способствуют прогрессированию патологии:
- болезни пищеварительной системы;
- иммунодефициты;
- сбои в гормональном фоне;
- авитаминозы.
Важную роль в этиологии играет наследственная предрасположенность к болезни.
Формы лейкоплакии
Различают несколько клинических формы патологии.
- Плоская (простая) форма. Слизистую покрывает тонкая белесая пленка, которую невозможно соскоблить или удалить с помощью шпателя.
- Веррукозная (бородавчатая) форма. Имеет вид гладких бляшек белого цвета или бугристых разрастаний, напоминающих небольшие бородавки.
- Эрозивная лейкоплакия. В большинстве случаев возникает на фоне двух предыдущих видов патологии. На поверхности появляются неглубокие ранки, вызывающие довольно болезненные ощущения.
- Лейкоплакия курильщиков (лейкоплакия Таппейнера). Процесс ороговения затрагивает участок слизистой, покрывающей небо. Вся поверхность очага поражения поверх налета усеяна узелками с красноватыми точками в центре.
Каждая форма заболевания развивается на фоне предыдущей, то есть фактически представляет собой один из этапов течения патологического процесса.
Отдельным видом является волосатая (ворсистая) лейкоплакия, развивающаяся на фоне какого-либо иммунодефицитного состояния. Ее вызывает вирус Эпштейна-Барра. Зона поражения имеет вид белесого или серого налета, который образует складки или бляшки.
Как появляются очаги лейкоплакии
Формирование очагов происходит следующим образом. Из-за постоянного травмирующего раздражения слизистой возникает воспалительный процесс. Постепенно на этом участке в качестве защитной реакции начинается ороговение. В результате чего появляется зона плоской лейкоплакии, имеющая вид тонкой пленки.
Если травмирующий фактор не устранен, патология прогрессирует. На фоне плоской лейкоплакии возникают очаги веррукозной формы заболевания. Происходит их утолщение и разрастание, из-за чего повреждения в результате воздействия травмирующего фактора только усугубляются. Появляются ранки и их осложнение – более глубокие трещины, характерные для эрозивного вида лейкоплакии.
Если и на данном этапе не исключить негативного влияния провоцирующих факторов, впоследствии возможна малигнизация патологического процесса – появление атипичных клеток и злокачественное перерождение очагов лейкоплакии.
Лейкоплакия шейки матки
Лейкоплакия шейки матки фото
Лейкоплакия шейки матки характеризуется появлением зон пролиферации клеток многослойного эпителия экзоцервикса с их последующим ороговением.
Визуально при кольпоскопии видны белесые бляшки, которые несколько возвышаются по сравнению со здоровыми участками слизистой. Иногда они могут располагаться и внутри цервикального канала.
У трети пациенток патология подвергается злокачественному перерождению.
Основная причина развития лейкоплакии шейки матки – нарушение гормонального фона и в частности сбой функциональной связи в цепочке гипоталамус – гипофиз – яичники – матка. Это приводит к недостатку прогестерона и избытку эстрогенов, и как следствие – гиперпластическим процессам.
Заболевание часто возникает после перенесенных воспалительных процессов или при нарушениях менструального цикла. Травмирующие факторы (аборты и другие агрессивные вмешательства, затрагивающие шейку матки) значительно повышают риск развития патологии.
Различают две формы заболевания шейки матки – простую и пролиферативную. Простая лейкоплакия затрагивает только поверхностный слой, пролиферативная распространяется на все уровни эпителиальной ткани, вызывая в них усиленное деление клеток, в результате чего появляются атипичные элементы.
Патология протекает без яркой клинической картины. В большинстве случаев ее обнаруживают при прохождении профилактического осмотра у гинеколога. Лишь иногда женщину могут беспокоить бели с неприятным запахом и кровянистые выделения после полового акта.
Основным методом диагностики является прицельная ножевая биопсия с последующим цитологическим и гистологическим исследованием ткани, взятой с участка лейкоплакии.
Цитология соскоба с пораженных участков шейки матки выявляет атипичный эпителий, а гистология показывает его ороговение, причем поверхностный функциональный слой клеток отсутствует. Также в исследуемом материале может быть обнаружена активная пролиферация, свидетельствующая о возможной малигнизации процесса.
Для подтверждения лейкоплакии шейки матки у женщин дополнительно проводят расширенную кольпоскопию (видеокольпоскопию) и делают тест Шиллера – йодную пробу.
Она показывает участки с патологическими изменениями, которые остаются неокрашенными в отличие от здоровых тканей. Таким образом, врачу видно, где необходимо взять материал для цитологии и гистологии.Причем он берет ткань не только с неокрашенных участков слизистой, но и проводит выскабливание цервикального канала с целью исключения в нем злокачественного процесса.
Лейкоплакия ротовой полости
Лейкоплакия ротовой полости фото
Основные причины развития этой формы заболевания – травмирующее воздействие. Чаще всего это раздражение табачным дымом, алкогольными напитками, острой или горячей пищей, некачественными стоматологическими конструкциями (коронками, протезами). Однако лейкоплакия ротовой полости в большинстве случаев не является самостоятельным заболеванием, а сопровождает другие патологии.
Также существует ряд эндогенных причин, которые могут спровоцировать развитие лейкоплакии этой формы – генетическая предрасположенность, присутствие в организме папилломавируса, сахарный диабет, железодефицитная анемия, патологии ЖКТ.
Очаги поражения имеют вид сероватых или беловатых бляшек различного размера и локализации. Они могут быть гладкими и не возвышаться над слизистой. Или, наоборот, иметь острые неровные края и жесткую шероховатую поверхность.
При отсутствии на них открытых ранок и трещин, такие участки безболезненны, но, тем не менее, они могут быть чувствительными во время пальпации.
Если есть повреждения – трещины или эрозии, пациента постоянно беспокоит боль при употреблении горячей, острой или слишком соленой пищи.
При локализации патологического процесса на языке, щеках или уголках рта может появиться чувство жжения, зуда, стягивания и окаменения. При этом обязательно происходит нарушение вкусового восприятия.
Предварительный диагноз ставят на основании данных визуального осмотра. Для его уточнения под местным обезболиванием проводят биопсию, а материал отправляют в лабораторию на цитологию и гистологию.
Лейкоплакия гортани
Лейкоплакия гортани – участки патологического ороговения слизистой, которые чаще всего возникают на ых связках и надгортаннике, реже – захватывают другие отделы органа.
Причины этой формы заболевания – частые воспалительные процессы в ЛОР-органах и постоянное неблагоприятное воздействие на слизистую дыхательных путей раздражающих факторов – табачного дыма, пыли, газов. Риск развития возрастает при наследственной предрасположенности и сниженном иммунитете.
Увидеть зону поражения можно лишь при ларингоскопии. Основными симптомами патологии служат сухой кашель, чувство инородного тела в горле, неприятные ощущения во время разговора и охриплость голоса.
Чтобы подтвердить заболевание гортани, проводят ларингоскопию с биопсией.
Лейкоплакия мочевого пузыря и ладьевидной ямки уретры
Лейкоплакия мочевого пузыря фото
Лейкоплакия мочевого пузыря – хроническая патология, при которой происходит утолщение слизистой его стенок из-за пролиферации и морфологических изменений в клетках. Такой эпителий не может защитить стенки от агрессивной кислой среды, в результате чего возникает хроническое воспаление.
Основная причина заболевания – инфекции, причем чаще всего те, которые передаются половым путем – уреаплазма, микоплазма, трихомонады, гонококки, хламидии.
Реже воспаление вызывают микроорганизмы, попадающие в мочевой пузырь с током крови из других органов – стрептококки, стафилококки, кишечная палочка.Таким образом, основными провоцирующими факторами становятся очаги хронической инфекции и беспорядочная половая жизнь.
Клиническая картина часто напоминает банальный цистит или уретрит — тупая ноющая боль внизу живота и промежности, резь и дискомфорт при мочеиспускании, которое становится прерывистым и затрудненным. Из-за схожей симптоматики часто происходят ошибки в диагностике заболевания, и врачи начинают лечение цистита. В таких случаях заподозрить лейкоплакию можно при отсутствии результатов терапии.
Для постановки правильного диагноза врач проводит уретро- и цистоскопию с последующим забором материала на исследование. Дополнительно может быть назначено УЗИ органов малого таза, а женщинам порекомендуют пройти осмотр у инеколога.
Лейкоплакия вульвы у женщин и головки полового члена у мужчин
Лейкоплакия вульвы у женщин фото
Лейкоплакия головки полового члена у мужчин фото
Лейкоплакия половых органов – болезнь с хроническим течением, при которой происходит пролиферация эпителиальных клеток слизистой оболочки с последующим их ороговением и склерозированием. У женщин чаще всего патология возникает во время климакса и в период менопаузы.
Причина, вызывающая дистрофию слизистой гениталий – это своеобразная защитная реакция на ее систематическое травмирование, из-за чего начинается неадекватная клеточная пролиферация. Провоцирующими факторами служат авитаминозы, сбои в гормональном фоне, метаболизме, а также нарушения в работе иммунной системы и нейроэндокринной регуляции.
Долгое время заболевание может протекать, никак себя не проявляя.
Небольшие белые пятнышки, которые у женщин появляются на малых половых губах, в преддеверии влагалища и в области клитора, а у мужчин – на головке полового члена и препуциальном мешке (полости крайней плоти), сначала не вызывают дискомфорта. По мере прогрессирования заболевания они превращаются в сероватые бляшки и медленно разрастаются, зачастую захватывая практически всю поверхность слизистой.
Со временем происходит склерозирование и инфицирование слизистой. Пациентку начинают беспокоить парестезии, жжение и зуд, усиливающиеся по ночам, после мочеиспускания и полового акта.
При бородавчатой форме на поверхности бляшек начинается изъязвление. Появляются болезненные трещины, эрозии и язвы, которые из-за постоянного механического воздействия плохо заживают. Вторичная инфекция провоцирует отек и усугубляет состояние пациента.
Предварительный диагноз врач может поставить уже после визуального осмотра. Уточняют его тест Шиллера и прицельная биопсия на онкоцитологию и гистологию.
Злокачественное перерождение очагов лейкоплакии
Наиболее склонны к злокачественному перерождению веррукозная и эрозивная формы патологии.
К основным признакам малигнизации очагов лейкоплакии относят:
- появление кровоточащих эрозий;
- постоянное изъязвление поверхности;
- неравномерное уплотнение;
- чрезмерное и быстрое разрастание;
- образование сосочковых наростов.
Однако даже отсутствие таких признаков не дает полной гарантии доброкачественного течения заболевания.
Лечение
Терапия лейкоплакии только комплексная. В первую очередь необходимо устранить экзогенные травмирующие факторы и нарушения в самом организме (гормональные, обменные, пищеварительные), а также провести полную санацию всех очагов хронической инфекции.
В качестве медикаментозной терапии врач может назначить витамины. Если патологический процесс осложняется присоединением вторичной инфекции, показано применение антибиотиков, противовирусных или противогрибковых препаратов, которые подбирают в зависимости от типа возбудителя. Дополнительно назначают иммуномодуляторы, обезболивающие и общеукрепляющие средства.
Ни в коем случае нельзя заниматься самолечением, прибегая к средствам народной медицины.
Если цитология и гистология не выявили атипичных клеток, то радикальных способов терапии не требуется. Пациент впоследствии должен находиться под амбулаторным наблюдением врача и регулярно проходить диспансеризацию.Если в материале биопсии обнаружены атипичные клетки и их усиленное деление, необходимо полностью удалить участок лейкоплакии. Сделать это можно несколькими способами:
- лазеротерапия;
- радиоволновая терапия;
- диатермокоагуляция;
- электроэкзиция;
- криодеструкция.
Иногда в ходе операции требуется удалить не только участок пораженной слизистой, но и часть органа. При подтвержденной малигнизации процесса после проведенного хирургического вмешательства может быть назначена рентгентерапия.
Важно помнить, что любые тепловые процедуры при лейкоплакии могут нанести вред.
Своевременная диагностика и адекватная терапия дают положительные результаты, но даже они не могут исключить появление рецидивов. Поэтому в любом случае пациент должен находиться под наблюдением специалистов.
